L’insufficienza respiratoria da polmonite COVID-19:
da cosa dipende, come si tratta.
La polmonite Covid-19
Ormai abbiamo imparato a conoscere i danni che può provocare il Coronavirus, e tra i più temuti e temibili vi è la polmonite Covid-19.
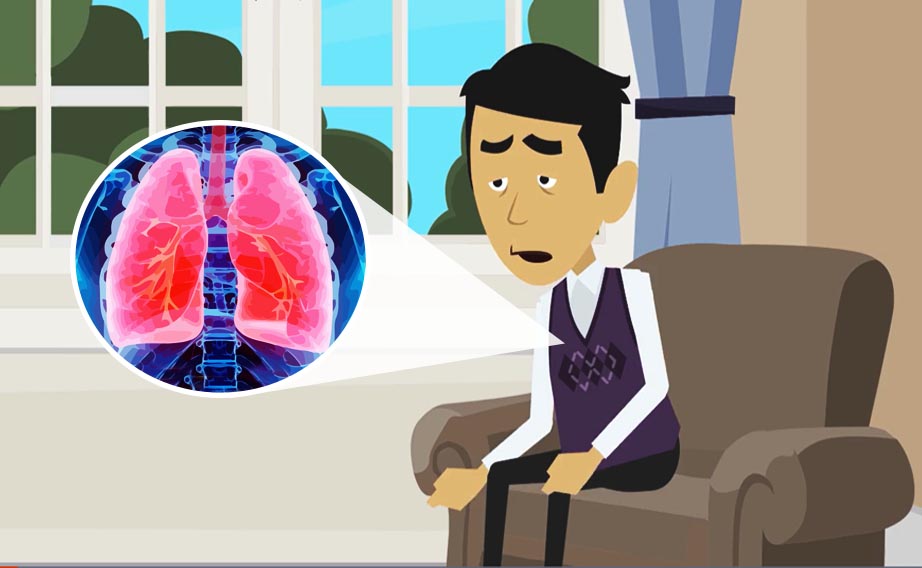
La polmonite da Covid-19 insorge quando il virus raggiunge i polmoni. Di solito è bilaterale, ovvero colpisce entrambi i polmoni; è inizialmente subdola, infatti si manifesta come aumento della trama interstiziale del polmone. La trama interstiziale è l’impalcatura dei nostri polmoni che possiamo immaginare come un piccolo alveare composto da celle con un perimetro esterno, l’interstizio, all’interno delle quali avviene lo scambio tra ossigeno e anidride carbonica.
Solitamente l’interstizio non è visibile nè alla radiografia del torace nè alla TC del torace; l’infezione da Covid-19 invece ne determina dapprima un ispessimento, che si può evidenziare alla radiografia. Poi, con l’aumentare del danno, il rilascio di mediatori dell’infiammazione determina la formazione di veri e propri addensamenti polmonari sfumati ma visibili e a mano a mano sempre più compatti.
Cosa succede quando insorge la polmonite da covid 19? Fisiopatologia
Il Coronavirus induce il rilascio da parte del nostro organismo di una serie di mediatori dell’infiammazione, la cosiddetta cascata citochinica, che contribuisce alla distruzione del tessuto polmonare. Se il tessuto polmonare, ovvero l’interstizio, non funziona più bene come prima, l’ossigeno non può più essere trasportato ai e dai polmoni, e si determina una insufficienza respiratoria. Più esteso è il danno polmonare, più grave può essere l’insufficienza respiratoria.
Come trattiamo l’insufficienza respiratoria dovuta alla polmonite Covid-19?
L’insufficienza respiratoria durante la polmonite Covid-19 è dovuta principalmente alla mancanza di ossigeno. Si tratta quindi di un’insufficienza respiratoria più di tipo ipossico che di tipo ipercapnico.
Ossigenoterapia convenzionale per la polmonite Covid-19
La prima strategia di supporto consiste nel ridurre l’ipossia che si evidenzia in genere alla saturimetria. Inizialmente si somministra ossigeno con semplici mascherine a dosi crescenti; per valutare la risposta alla ossigenoterapia in questi casi tuttavia non è sufficiente misurare la sola saturazione dell’ossigeno periferica, è necessario invece eseguire l’emogasalisi e valutare il rapporto pO2/FiO2 (il rapporto tra la PO2, pressione dell’ossigeno nel sangue, e la FiO2, percentuale di ossigeno che si sta erogando).
Questo perché molto spesso i malati di covid sono obbiettivamente meno sofferenti e disponoici rispetto ai classici malati con insufficienza respiratoria. Un rapporto PO2/FiO2 superiore a 200 ci dice che la nostra terapia è efficace, un rapporto compreso tra 100 e 200 invece ci dice che l’ossigeno somministrato non è sufficiente e bisogna passare ad un livello di cura più intensivo.
Il malato a questo punto va in una terapia sub intensiva respiratoria dove il personale addestrato e dedicato inizierà una ventilazione con apparecchio ad alti flussi (HFNC) .
Terapia con ossigeno ad alti flussi
La terapia ad alti flussi è una forma di ossigenoterapia applicata tramite una speciale cannula binasale, chiamata cannula nasale ad alti flussi (HFNC, High-Flow Nasal Cannula), e un circuito inspiratorio riscaldato. Si usa per erogare una miscela riscaldata e umidificata di aria e ossigeno a velocità di flusso elevata a pazienti che respirano autonomamente.
Solitamente la velocità del flusso è impostata tra 30 L/min e 50 L/min. Tale flusso elevato è in grado di offrire concentrazioni inspiratorie di ossigeno più costanti rispetto alla terapia con O2 convenzionale e può anche generare un certo grado di pressione positiva di fine espirazione (PEEP). Essa è efficace per mantenere aperti gli alveoli polmonari anche durante la fine dell’espirio.
E se la terapia ad alti flussi non funziona?
Se l’insufficienza respiratoria progredisce e il malato inizia ad essere visibilmente dispnoico, prima di passare ad interventi invasivi come l’intubazione ed il trasferimento in terapia intensiva, è possibile provare con una ventilazione non invasiva (NIV).
Nel malato Covid-19 la NIV è di solito applicata sotto forma di CPAP; al malato viene applicato un casco che permette un maggior confort rispetto ad una maschera premuta sul volto, e riduce nel contempo l’aerosolizzazione del virus. Il sistema eroga una pressione continua positiva e, tramite flussimetri particolari, un’elevata concentrazione di ossigeno, permettendo una buona ossigenazione ed un supporto ai muscoli della respirazioni affaticati dalla insufficienza respiratoria.
Se anche questo dispositivo non funziona ed il rapporto PO2/FiO2 scende sotto i 100, il malato necessita della ventilazione invasiva che si svolge in terapia intensiva.

Dott.ssa Laura Mancino