Le piaghe da decubito sono lesioni cutanee che si sviluppano a seguito della pressione prolungata su specifiche aree del corpo, principalmente nelle persone che hanno limitata mobilità o che sono costrette a rimanere a lungo in una posizione fissa, come pazienti ospedalizzati, anziani non ambulanti, persone con disabilità o individui in coma.
La pressione prolungata riduce il flusso sanguigno alle aree interessate, portando dunque a una ridotta fornitura di ossigeno e nutrienti ai tessuti. Questo danneggiamento dei tessuti di conseguenza può portare alla necrosi cellulare creando un’ulcera o una lesione aperta.
Scopri di più in questo articolo.
Quanto sono diffuse le piaghe da decubito? Epidemiologia

Le piaghe da decubito rappresentano un problema significativo.
L‘incidenza può variare notevolmente a seconda dell’ambiente. Nei contesti di cure a lungo termine, come case di cura e ospedali, può variare dal 2% al 28%. Si stima inoltre che la prevalenza tra i pazienti ospedalizzati sia in media intorno al 10%.
Da che cosa sono causate le piaghe da decubito? Eziologia
Sono provocate dalla pressione costante su una determinata area del corpo: ciò riduce il flusso sanguigno ai tessuti circostanti, causando quindi danni ai vasi sanguigni e alla pelle. La mancanza di ossigeno e nutrienti può di conseguenza portare alla necrosi cellulare creando un’ulcera o una lesione aperta.
Si sviluppano soprattutto a livello delle sporgenze ossee, in punti differenti a seconda della posizione (decubito) assunta, sia in pazienti allettati che in sedia a rotelle. Sono più comuni nella regione delle anche, al tallone, all’osso sacro e al coccige, nella zona glutea, ma si possono presentare anche a livello di spalle, gomiti e altre sedi.
Esistono inoltre tutta una serie di fattori che aumentano il rischio di sviluppare la condizione, quali:
- Umidità: può ammorbidire la pelle e rendere più facile la formazione di lesioni.
- Anzianità: la pelle tende a diventare più sottile e meno elastica con l’invecchiamento, aumentando la suscettibilità alle lesioni da pressione.
- Diabete: l’iperglicemia e la ridotta circolazione sanguigna nelle persone con diabete possono influire negativamente sulla salute della pelle e sulla capacità di guarigione.
- Malnutrizione: la malnutrizione, con carenza di proteine e nutrienti essenziali, può indebolire la pelle e influenzare la capacità di guarigione.
- Cattiva igiene: può aumentare il rischio di infezioni e complicare la guarigione.
- Fumo: può compromettere la circolazione sanguigna e ridurre l’apporto di ossigeno ai tessuti, aumentando il rischio di lesioni.
- Condizioni mediche preesistenti: come obesità, malattie vascolari e lesioni al midollo spinale.
- Fattori ambientali: come la qualità del materasso, della sedia a rotelle e dell’ambiente in cui una persona trascorre molto tempo.
Quali sono i sintomi delle piaghe da decubito? Sintomatologia
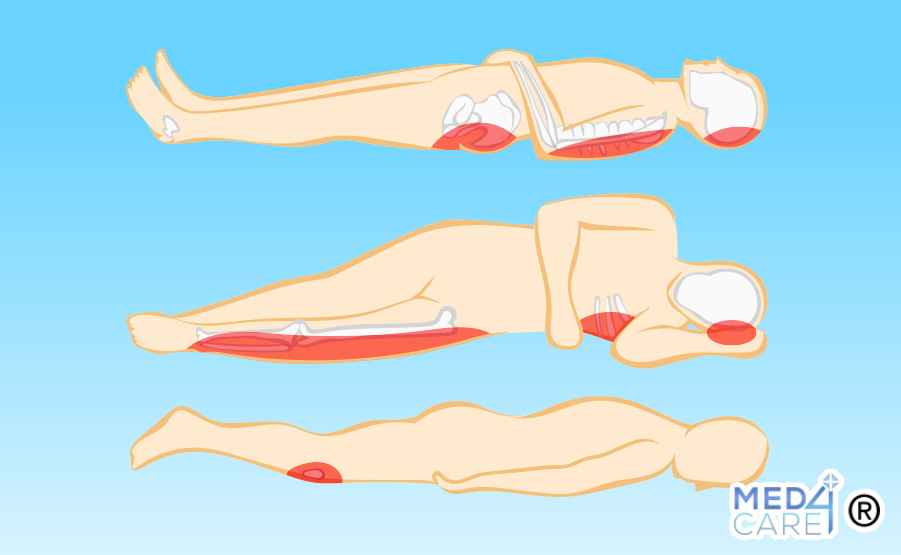
I sintomi delle piaghe da decubito possono variare a seconda del loro stadio di gravità. Ogni stadio ha infatti caratteristiche specifiche che possono aiutare a identificare la presenza di una lesione. È importante sottolineare che le persone a rischio di sviluppare piaghe da decubito possono non essere in grado di sentire il dolore o di segnalare i sintomi iniziali a causa di problemi di sensibilità. Pertanto l’ispezione regolare della pelle e l’attenzione ai cambiamenti sono fondamentali.
Vediamo alcuni sintomi associati ai vari stadi della condizione.
Stadio I
All’inizio il paziente potrebbe presentare:
- Pelle arrossata o scura, che potrebbe apparire simile a una contusione.
- La zona colpita potrebbe essere più calda o fredda rispetto alle aree circostanti.
- Possibile disagio, prurito o dolore nella zona interessata.
Stadio II
Durante questo stadio:
- La pelle appare danneggiata e potrebbe formare una vescica, un’erosione o un’ulcerazione superficiale.
- La lesione può sembrare un abrasione o una piccola ferita aperta.
- Possono comparire dolore o sensibilità alla zona interessata.
Stadio III
Nel terzo stadio:
- La ferita si approfondisce, coinvolgendo il tessuto sottocutaneo.
- L’ulcera può apparire come una cavità profonda o una craterizzazione.
- Possibile presenza di tessuto morto o necrotico nella ferita.
- Possibile infezione, con secrezione di pus o liquido sieroso.
Stadio IV
Se non curata, potrebbe evolversi ulteriormente. A questo stadio:
- La lesione è estremamente profonda e può coinvolgere muscoli, tendini o ossa.
- Il danno è grave e può causare la formazione di caverne o tunnel sotto la pelle.
- C’è un elevato rischio di infezione, che può essere grave e diffondersi ai tessuti circostanti.
Stadio V
Se si raggiunge questo stadio:
- La lesione è così grave che può coinvolgere l’osso e il tessuto circostante.
- L’area potrebbe apparire necrotica o esposta.
- Il rischio di infezione profonda e complicazioni è significativo.
Diagnosi delle piaghe da decubito
La diagnosi si basa sulla valutazione clinica: questa prevede un’accurata ispezione di tutte le aree potenzialmente a rischio, con il fine di identificare precocemente le lesioni e trattarle tempestivamente. La valutazione viene ripetuta regolarmente e può avvalersi anche di una documentazione fotografica, in modo da monitorare con più precisione la progressione o la guarigione delle piaghe.
Nei pazienti con ulcere in stadio avanzato viene spesso effettuata anche una valutazione dello stato nutrizionale. In caso di complicanze infettive possono essere richiesti ulteriori esami di laboratorio e strumentali.
Anamnesi
Un’anamnesi completa e accurata potrebbe includere:
- Storia medica: informazioni sulla storia clinica del paziente, inclusi problemi di salute passati, condizioni mediche preesistenti, interventi chirurgici precedenti, diagnosi di diabete o altre condizioni che potrebbero influenzare la salute della pelle.
- Mobilità: se il paziente è costretto a letto o su una sedia a rotelle, questo può aumentare il rischio di sviluppare piaghe da decubito.
- Alimentazione: informazioni sulla dieta del paziente, comprese le abitudini alimentari, l’idratazione e il rischio di malnutrizione.
- Igiene personale: inclusa la capacità di lavarsi, asciugarsi e cambiarsi regolarmente.
- Storia sociale e familiare: informazioni sullo stile di vita del paziente, sull’ambiente domestico, il supporto familiare o di caregiver e il livello di assistenza disponibile.
- Farmaci e trattamenti: informazioni sui farmaci che il paziente sta assumendo e sui trattamenti medici attuali o precedenti che potrebbero influenzare la salute della pelle.
- Storia di piaghe da decubito: se il paziente ha avuto esperienze passate con piaghe da decubito, il medico potrebbe cercare di comprendere come sono state gestite e trattate in passato.
- Sintomi attuali: come arrossamento, gonfiore, dolore o cambiamenti nella pelle, per valutare la presenza di piaghe da decubito.
Esame obiettivo
Si tratta di una valutazione fisica diretta del paziente da parte del medico per raccogliere informazioni dettagliate sulla sua condizione fisica.
Potrebbe includere:
- Valutazione delle lesioni: questo è un esame visivo delle aree a rischio o delle lesioni presenti per determinare la loro gravità e stadio. Durante questa fase può esserci la misurazione delle dimensioni delle lesioni e l’osservazione del colore della lesione, della presenza di necrosi o tessuto morto e di segni di infezione, come arrossamento o pus.
- Valutazione della pelle circostante: per verificare la presenza di eritema (rossore) o altri segni di infiammazione. Può essere inoltre rilevata la temperatura della pelle per identificare eventuali anomalie.
- Sensibilità e dolore: si valuta la sensibilità della pelle intorno alle lesioni o alla zona a rischio, chiedendo al paziente se avverte dolore o disagio nella zona interessata.
- Stato nutrizionale: attraverso osservazioni fisiche, come il tono muscolare e il grasso sottocutaneo, e mediante discussione sulla dieta e il consumo di nutrienti.
- Mobilità e posizionamento: tramite l’osservazione della posizione solita del paziente e dell’adeguatezza del supporto fornito (ad esempio materassi e cuscini appropriati). Si valuta inoltre la mobilità e la capacità di cambiare posizione autonomamente.
Esami strumentali
Gli esami strumentali possono svolgere un ruolo importante nella valutazione delle piaghe da decubito, specialmente quando è necessario ottenere informazioni più dettagliate sulla profondità delle lesioni, l’estensione del danno tissutale e la presenza di infezioni.
Tra i più comuni:
- Ecografia: per valutare la profondità delle lesioni, l’estensione del danno ai tessuti sottocutanei e la presenza di raccolte di fluido o infezioni nelle aree colpite.
- Radiografia: per valutare se le piaghe da decubito hanno raggiunto le ossa sottostanti, causando danni o aumentando il rischio di infezione.
- Tomografia computerizzata e risonanza magnetica: possono essere utilizzati per valutare la profondità e l’estensione delle lesioni, nonché per identificare la presenza di eventuali complicazioni, come l’osteomielite (infezione ossea).
- Scintigrafia ossea: questo esame coinvolge l’iniezione di una piccola quantità di materiale radioattivo nel corpo e la successiva scansione per identificare aree di attività metabolica anomala, che potrebbero indicare infezione o danno osseo.
- Doppler: può essere utilizzata per valutare il flusso sanguigno nelle aree interessate, fornendo informazioni sulla circolazione e sulla salute dei vasi sanguigni.
- Termografia: misura la temperatura superficiale del corpo e può essere utilizzato per rilevare eventuali anomalie termiche associate all’infiammazione o all’ischemia.
- Misurazione delle pressioni: possono essere utilizzati per valutare le pressioni esercitate sulle diverse parti del corpo durante il riposo o la deambulazione. Questi dati possono aiutare a prevenire la formazione di nuove piaghe.
Esami di laboratorio
Gli esami di laboratorio possono essere utili per raccogliere ulteriori informazioni sulla salute generale del paziente, identificare infezioni o anomalie del sangue che potrebbero influenzare la guarigione delle lesioni.
Tra i più comunemente usati:
- Emocromo completo: può indicare infezioni, anemia o altre condizioni che potrebbero influenzare la guarigione.
- Proteina C reattiva: livelli elevati possono indicare la presenza di infezione o infiammazione associate alle lesioni.
- Conta dei neutrofili: un aumento della conta dei neutrofili può indicare la presenza di un’infezione.
- VES: un aumento della VES può essere indicativo di infiammazione.
- Cultura del sangue: se c’è sospetto di infezione sistemica, come sepsi, possono essere prelevati campioni di sangue e inviati in laboratorio per l’analisi microbiologica.
- Test di coagulazione: gli esami per misurare la coagulazione del sangue possono essere utilizzati per valutare la capacità di coagulazione del paziente.
- Livelli di glucosio nel sangue: l’iperglicemia può influenzare la guarigione delle lesioni.
- Albumina e prealbumina: bassi livelli di albumina e prealbumina possono indicare malnutrizione, che può ostacolare la guarigione.
- Cultura del tessuto: se vi è il sospetto di infezione locale, campioni di tessuto prelevati dalla ferita possono essere inviati in laboratorio per l’analisi microbiologica.
Trattamento delle piaghe da decubito
La terapia è complessa e comprende interventi di diversa natura, sia medico-chirurgica che di gestione del paziente.
Vediamo alcuni dei trattamenti principali.
Trattamento topico
Il trattamento topico implica l’applicazione di medicamenti e dispositivi direttamente sulla superficie della ferita al fine di promuovere la guarigione, prevenire le infezioni e ridurre il disagio.
Ecco alcuni trattamenti topici che possono essere utilizzati:
- Bendaggi antimicrobici: i bendaggi contenenti agenti antimicrobici, come l’argento, possono aiutare a prevenire o trattare le infezioni nella ferita.
- Idrogel: sono gel che contengono una quantità elevata di acqua e possono essere utilizzati per mantenere un ambiente umido nella ferita, favorire la rimozione dei tessuti morti e favorire la guarigione.
- Idrocolloidi: i bendaggi idrocolloidi creano una barriera protettiva tra la ferita e l’ambiente esterno, aiutando a mantenere l’umidità ottimale e a prevenire l’attrito.
- Schiume: i bendaggi in schiuma assorbente possono essere utilizzati per assorbire l’eccesso di fluidi dalla ferita, mantenendo un ambiente umido e favorevole alla guarigione.
- Alginati: gli alginati sono costituiti da fibre naturali derivanti dalle alghe marine. Sono in grado di assorbire grandi quantità di fluidi, formando un gel che può aiutare a pulire la ferita e a favorire la guarigione.
- Gel a base di collagene: possono aiutare a fornire una superficie di guarigione ottimale e supportare la formazione di nuovo tessuto.
- Aminoacidi e proteine: alcuni trattamenti topici contengono aminoacidi, proteine o fattori di crescita che possono promuovere la formazione di nuovo tessuto e accelerare la guarigione.
- Ossigeno iperbarico: in alcuni casi l’applicazione di ossigeno ad alta pressione può essere utilizzata per promuovere la formazione di nuovi vasi sanguigni e migliorare l’ossigenazione dei tessuti.
La scelta del trattamento topico dipenderà dalla gravità dell’ulcera, dalle sue caratteristiche specifiche e dalle esigenze del paziente.
Trattamento farmacologico
- Antibiotici: possono essere prescritti per prevenire o trattare le infezioni. La scelta dell’antibiotico dipenderà dal tipo di infezione e dagli agenti patogeni coinvolti.
- Analgesici: i farmaci analgesici, come i FANS (farmaci antinfiammatori non steroidei) o gli oppioidi, possono essere utilizzati per gestire il dolore.
- Enzimi proteolitici: alcuni enzimi proteolitici possono essere utilizzati per aiutare a rimuovere il tessuto necrotico dalla ferita attraverso il processo di debridement.
- Farmaci vasodilatatori: possono essere prescritti per migliorare la circolazione sanguigna nella zona interessata.
- Farmaci per la pressione arteriosa: può essere parte del trattamento se l’ipertensione o l’ipotensione influenzano la guarigione.
- Farmaci per la crescita del tessuto: alcuni farmaci contenenti fattori di crescita o proteine possono essere utilizzati per stimolare la formazione di nuovo tessuto e accelerare la guarigione.
- Farmaci anticoagulanti: possono essere utilizzati per prevenire la formazione di coaguli sanguigni e migliorare la circolazione.
Trattamento chirurgico
Il trattamento chirurgico può essere considerato quando le lesioni sono estese, profonde o non rispondono alle terapie conservative. Mira a rimuovere il tessuto necrotico, migliorare la circolazione sanguigna, ridurre la pressione sulle aree colpite e favorire la guarigione.
Ecco alcuni approcci:
- Debridement chirurgico: prevede la rimozione chirurgica del tessuto necrotico o infetto dalla ferita. In alcune situazioni dopo il debridement è possibile chiudere la ferita chirurgicamente utilizzando punti di sutura o altri metodi. Questo può essere considerato quando la ferita è sufficientemente pulita e le condizioni sono favorevoli alla chiusura.
- Trapianto di pelle: in caso di ulcere profonde il trapianto di pelle può essere utilizzato per coprire la ferita con pelle sana prelevata da altre parti del corpo del paziente o da donatori. Questo aiuta a promuovere la guarigione e a ridurre il rischio di infezioni.
- Interventi vascolari: se la circolazione sanguigna è compromessa nella zona interessata, gli interventi vascolari possono essere considerati per migliorare il flusso sanguigno e la nutrizione dei tessuti.
- Terapia topica negativa (VAC therapy): può essere utilizzata per promuovere la guarigione attraverso l’applicazione di una pressione negativa che favorisca la rimozione del fluido e la stimolazione della crescita del tessuto.
- Stimolazione elettrica: in alcuni casi la stimolazione elettrica può essere utilizzata per promuovere la crescita del tessuto e migliorare la guarigione.
Cambiamenti nutrizionali
Una dieta adeguata può favorire la guarigione delle ferite, mantenere la salute generale del paziente e prevenire complicazioni.
Ecco alcune considerazioni al riguardo:
- Assunzione calorica adeguata: assicurarsi che il paziente riceva abbastanza calorie per supportare il recupero e la guarigione, la denutrizione può infatti ritardare la guarigione.
- Proteine: le proteine sono fondamentali per la formazione di nuovo tessuto e la guarigione delle ferite. Assicurarsi che la dieta del paziente includa fonti di proteine di alta qualità, come carne magra, pesce, uova, latticini, legumi e noci.
- Vitamine e minerali: alcune vitamine e minerali sono essenziali per la guarigione delle ferite, come la vitamina C, la vitamina A, lo zinco e il rame.
- Idratazione: mantenere un’adeguata idratazione è importante per la guarigione delle ferite.
- Acidi grassi essenziali: gli acidi grassi omega-3 possono avere proprietà anti-infiammatorie e migliorare la circolazione.
- Evitare il sovrappeso: mantenere un peso corporeo sano è importante per prevenire il sovrappeso che può aumentare la pressione su determinate aree.
- Consultazione con un dietologo: in alcuni casi potrebbe essere necessario consultare un dietologo o un nutrizionista per pianificare una dieta personalizzata che soddisfi le esigenze specifiche del paziente.
Prevenzione delle piaghe da decubito
L’adozione di misure preventive adeguate è fondamentale, specialmente nei pazienti con mobilità limitata o a rischio.
Ecco alcune strategie chiave:
- Igiene personale: mantenere una buona igiene personale, tenere la pelle pulita e asciutta, utilizzare creme idratanti possono ridurre il rischio di irritazione e lesioni cutanee.
- Attività fisica: anche una leggera attività fisica o esercizi di movimento passivo possono migliorare la circolazione sanguigna e ridurre il rischio di ulcere da decubito.
- Ispezione della pelle: ispezionare regolarmente la pelle alla ricerca di segni di arrossamenti, macchie o cambiamenti per prevenire la progressione verso lesioni più gravi.
- Educazione dei caregiver: i caregiver devono essere educati sulle pratiche preventive e coinvolgere i pazienti nella loro attuazione. L’assistenza attenta e consapevole è fondamentale per prevenire le ulcere.
- Assistenza medica: in pazienti ad alto rischio, come quelli con compromissione neurologica o mobilità limitata, è importante lavorare a stretto contatto con i professionisti sanitari per pianificare un piano di prevenzione personalizzato.
- Cambiamenti di posizione: cambiare regolarmente la posizione del paziente, almeno ogni due ore, è fondamentale per distribuire uniformemente la pressione e prevenire la formazione di punti di pressione.
- Materassi speciali e cuscini anti-decubito: possono distribuire il peso in modo più uniforme, riducendo il rischio di punti di pressione e prevenendo il contatto diretto con le superfici dure.
Piaghe da decubito: punti chiave
Le ulcere da decubito rappresentano una sfida significativa nella cura dei pazienti immobilizzati o debilitati. Sono provocate dalla pressione costante su una determinata area del corpo: ciò riduce il flusso sanguigno ai tessuti circostanti, causando quindi danni ai vasi sanguigni e alla pelle. La mancanza di ossigeno e nutrienti può di conseguenza portare alla necrosi cellulare creando un’ulcera o una lesione aperta. Esistono inoltre tutta una serie di fattori che possono aumentare il rischio di svilupparle, primo tra tutti la scarsa mobilità.
I sintomi possono variare in base allo stadio di progressione della condizione: esistono infatti cinque stadi, con sintomi sempre più gravi e che possono comportare complicazioni. La diagnosi si basa principalmente sulla valutazione clinica, anche se possono essere utilizzati esami di laboratorio e strumentali in particolare in caso di complicanze infettive.
La chiave è la prevenzione: l’adozione di misure preventive, come i cambiamenti di posizione regolari, l’uso di materassi speciali, l’attenzione all’igiene e una dieta equilibrata, può ridurre significativamente il rischio di sviluppare ulcere da decubito.
Tuttavia quando queste lesioni si verificano le terapie possono variare in base alla gravità della piaga e alla salute del paziente: possono essere applicati cambiamenti nutrizionali, terapie topiche, ma anche trattamenti farmaceutici e chirurgici.
BIBLIOGRAFIA
- Porter R. S., Kaplan J. L. et al. The Merck Manual Nineteenth Edition Ed. Italiana. Milano: Springer; 2014. 1443-1451.
- Fradà G., Fradà G. Semeiotica medica nell’adulto e nell’anziano. Padova: Piccin; 2014.
- Porter R. S., Kaplan J. L. et al. The Merck Manual Twentieth Edition Ed. Italiana. Milano: Raffaello Cortina Editore; 2020. 1064-1069.
- Moore Z, Avsar P, Conaty L, Moore DH et al. The prevalence of pressure ulcers in Europe, what does the European data tell us: a systematic review. J Wound Care. 2019 Nov 2;28(11):710-719.